L’horloge tourne : l’éradication de la tuberculose, une menace microbienne existante
Qu’est ce que la tuberculose?
La tuberculose est une infection bactérienne aéroportée, causée par la mycobactérie Mycobacterium tuberculosis (M. tuberculosis) (Figure 1.), qui touche généralement les poumons (« tuberculose pulmonaire »)1,2. Elle peut se propager par inhalation des gouttelettes respiratoires d’une personne infectée1,3. Il s’agit d’une maladie grave qui peut être fatale si elle n’est pas traitée de façon appropriée1.
Figure 1. Mycobacterium tuberculosis
En fonction de la circulation de l’air dans l’environnement, les gouttelettes respiratoires peuvent rester en suspension dans l’air pendant des heures sauf si elles sont évacuées par ventilation naturelle ou mécanique4. Par conséquent, une désinfection quotidienne des surfaces avec des agents mycobactéricides est nécessaire, en particulier dans les hôpitaux et les cliniques4.
Saviez-vous qu’il existe deux types d’infection tuberculeuse pulmonaires3 ?
Chez la plupart des personnes qui inhalent la mycobactérie M. tuberculosis, le système immunitaire naturel de l’organisme peut lutter contre l’infection tuberculeuse3. De ce fait, toutes les personnes infectées par la tuberculose ne tombent pas malades3. Chez les personnes qui ne peuvent pas lutter contre l’infection tuberculeuse, la tuberculose prend deux formes3:
- Infection tuberculeuse active – l’infection tuberculeuse active, passée outre le système immunitaire de l’organisme, s’est multipliée et
s’est propagée à d’autres parties de l’organisme, ce qui a causé les symptômes3,5. - Infection tuberculeuse latente – : l’infection tuberculeuse latente désigne l’infection par la mycobactérie M. tuberculosis chez une personne qui ne présente pas les symptômes de la tuberculose active et qui ne se sent pas malade3,5. La tuberculose latente peut évoluer en tuberculose active chez les personnes dont le système immunitaire est affaibli au cours de leur vie ou en raison d’affections médicales5. Pour une comparaison des deux formes de la tuberculose, reportez-vous au Tableau 1.
| Infection tuberculeuse active | Infection tuberculeuse latente |
|---|---|
| L’infection bactérienne est passée outre le système immunitaire, s’est multipliée et s’est propagée à d’autres parties de l’organisme3. | Le système immunitaire ne peut pas détruire l’infection bactérienne, mais a réussi à empêcher qu’elle se propage à d’autres parties de l’organisme3,7. |
| Les symptômes se développent en quelques semaines ou quelques mois5. | Peut ne jamais développer la tuberculose, et la mycobactérie M. tuberculosis peut rester inactive toute une vie7. |
| Les symptômes généraux sont les suivants : Mauvaise toux pendant trois semaines ou plus1 Toux sanguinolente1 Sueurs nocturnes1 Le patient se sent généralement malade1 |
Absence de symptômes5,7. |
| Le patient est contagieux et peut transmettre la tuberculose à d’autres personnes7. | Le patient n’est pas contagieux7. |
| Peut se traduire par une anomalie sur une radiographie thoracique, par un résultat positif lors d’un frottis salivaire (mucus sécrété par les cellules des voies respiratoires inférieures), ou par une culture7. |
La radiographie thoracique semble normale et le frottis salivaire est négatif7. |
| Se traduit généralement par un test cutané positif ou une analyse de sang positive, indiquant une infection tuberculeuse7. | Se traduit généralement par un test cutané positif ou une analyse de sang positive, indiquant une infection tuberculeuse7. |
| La tuberculose active doit être traitée7. | L’infection tuberculeuse latente doit être traitée pour empêcher que la tuberculose devienne active7. |
Tableau 1. Comparaison des infections tuberculeuses actives et latentes
Saviez-vous que la tuberculose peut également se développer dans d’autres parties de l’organisme5?
Il est possible que des infections tuberculeuses se développent en dehors des poumons (tuberculose extrapulmonaire)5, comme dans les ganglions lymphatiques, les os et les articulations, l’appareil digestif, la vessie, le système reproducteur et le système nerveux4. En général, les infections tuberculeuses dans d’autres parties de l’organisme ne sont pas contagieuses6 et sont plus fréquentes chez les personnes dont le système immunitaire est affaibli5.
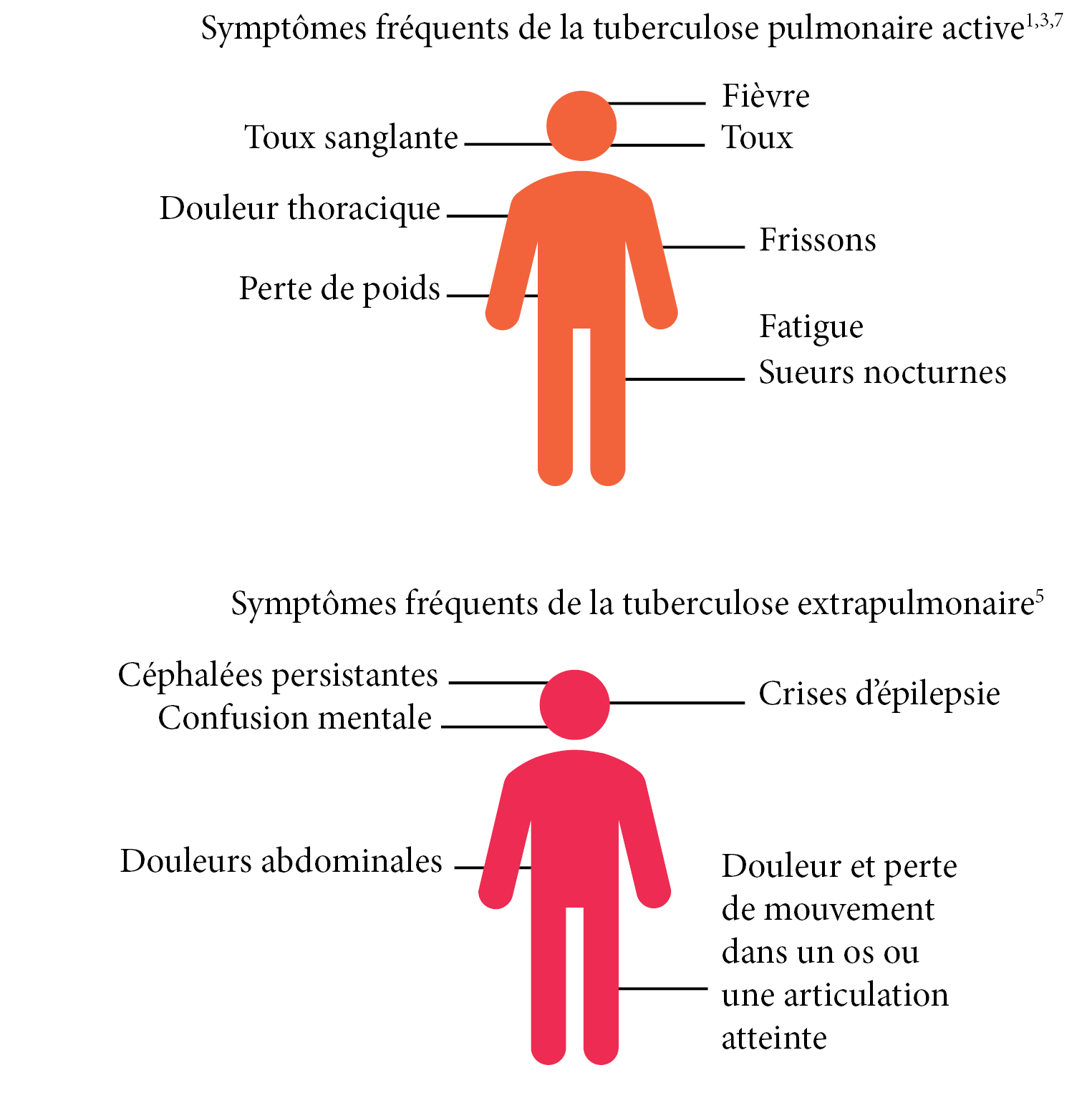
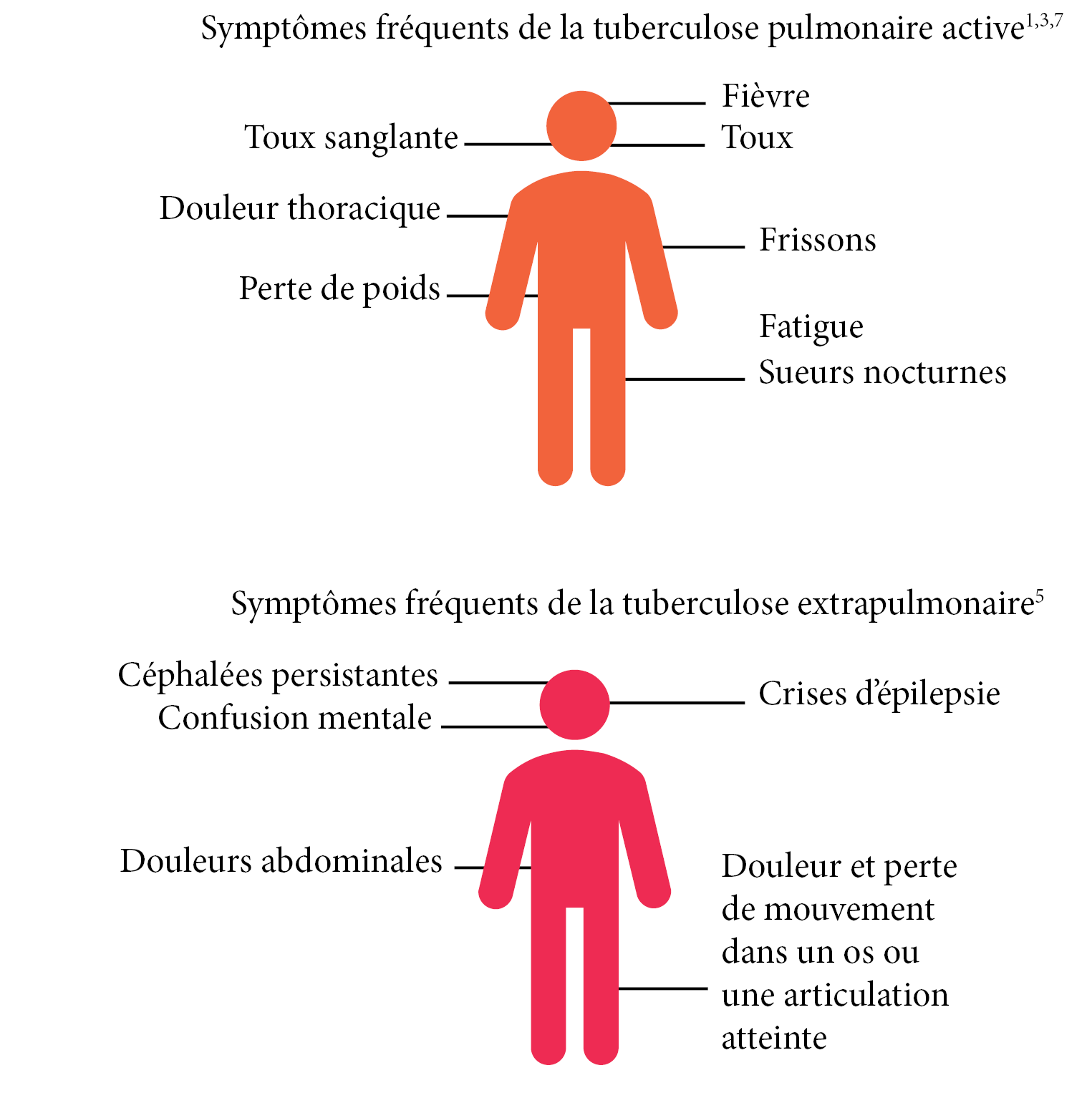
Quels sont les symptômes les plus fréquents de la tuberculose ?
Saviez-vous que pour la tuberculose active, les symptômes peuvent être légers pendant de longs mois, ce qui retarde la consultation médicale1,5? Cela augmente la probabilité de transmission à d’autres personnes1.
Symptômes fréquents de la tuberculose pulmonaire active1,3,6
Symptômes fréquents de la tuberculose extrapulmonaire5
Quelles sont les personnes à risque ?
Les personnes de toutes les tranches d’âge et de toutes les origines ethniques sont à risque de contracter la tuberculose1. Cependant, certains facteurs de risque augmentent la probabilité de la contracter, dont :
- Le fait de travailler ou de résider avec des personnes à haut risque de contracter la tuberculose dans des établissements
comme des hôpitaux, des maisons de retraite médicalisées et des foyers pour sans-abris8. - Le fait de présenter des maladies sous-jacentes chez les jeunes enfants et les personnes immunodéprimées, comme celles
infectées par le virus de l’immunodéficience humaine (VIH) ou celles atteintes de diabète de type 28. - L’alcoolisme et le tabagisme8.
- Le fait de se rétablir d’une infection tuberculeuse active8.
- Le fait d’être dans des conditions de surpopulation8.
- Le fait de résider ou de se rendre dans une zone comptant des taux élevés de tuberculose8.
En quoi la tuberculose représente-t-elle une menace microbienne ?
Saviez-vous que la pandémie de COVID-19 peut potentiellement entraîner une augmentation de 6,3 millions des cas de tuberculose dans le monde d’ici 20259?
La pandémie de COVID-19 pourrait inverser tous les progrès réalisés pour éradiquer la tuberculose9. La mise en œuvre des mesures de distanciation sociale pourrait aider à réduire la transmission de la tuberculose9. Cependant, cela est remis en question par des durées de contagiosité plus longues ; l’augmentation de la probabilité d’exposition à une infection tuberculeuse dans les foyers ; la détérioration des résultats puisque les personnes infectées cherchent moins à consulter un médecin et car il y a une pression supplémentaire sur les services de santé ; et des taux de pauvreté supérieurs, en particulier dans les populations les plus vulnérables qui connaissent des réductions économiques sévères et des pertes de revenus9. La COVID-19 a imposé une pression financière significative sur la disponibilité des engagements financiers mondiaux des gouvernements pour la lutte contre la tuberculose9. Différents pays dont les ressources étaient allouées initialement à la tuberculose ont réaffecté leurs fonds vers la lutte contre la COVID-19 pour leurs citoyens9. La combinaison des effets de la tuberculose et de la COVID-19 sur les voies respiratoires et le système immunitaire d’une personne pourrait s’avérer mortelle.
Saviez-vous que seules deux personnes sur trois atteintes de tuberculose pharmacorésistante ont accès à un traitement10?
La tuberculose multipharmacorésistante (TB-MPR) a émergé sous forme de crise sanitaire mondiale11. La TB-MPR est la conséquence du mésusage des médicaments antituberculeux, de la prescription inappropriée, des médicaments de faible qualité et des patients interrompant leur traitement de façon anticipée1. Les patients atteints de TB-MPR ne répondent pas à l’isoniazide et à la rifampicine, les deux médicaments antituberculeux de première intention les plus puissants10. Dans ce cas, les médicaments antituberculeux de seconde intention sont utilisés pour traiter la TB-MPR1. Cependant, la tuberculose hautement pharmacorésistante (TB-HPR) a également émergé dans le monde. Les patients atteints de TB-HPR ne répondent pas aux médicaments antituberculeux de seconde intention les plus efficaces1. Même si la TB-HPR est difficile à traiter, cela n’est pas impossible10. Une troisième pharmacorésistance plus sévère, appelée « TB totalement pharmacorésistante » (TB-TPR), s’est également développée, laissant souvent les patients sans autres options thérapeutiques10.
Saviez-vous que la tuberculose est la principale cause de décès des personnes infectées par le VIH8?
La co-infection à M. tuberculosis et par le VIH peut être une combinaison mortelle pour une personne infectée1. Les personnes vivant avec le VIH sont 18 fois plus susceptibles de développer une tuberculose active1. Le VIH affaiblit le système immunitaire, ce qui permet à l’infection tuberculeuse de se frayer un chemin dans l’organisme1. En moyenne, sans traitement approprié, environ 45 % des personnes atteintes de tuberculose, séronégatives pour le VIH, décèdent1. En comparaison, presque la totalité des personnes atteintes de tuberculose qui sont séropositives pour le VIH décèdent1. Les personnes qui vivent avec le VIH meurent à présent de tuberculose, en dépit des avancées réalisées pour améliorer leur qualité de vie1.
L’horloge tourne
Tout le monde est susceptible de contracter la tuberculose9. Il y a des personnes atteintes de tuberculose dans tous les pays et dans toutes les tranches d’âge1. Les régions qui comptent le nombre de cas de tuberculose le plus élevé sont l’Inde, l’Indonésie, la Chine, les Philippines, le Nigéria, le Pakistan, le Bangladesh et l’Afrique du Sud1,3. On estime le nombre de vies perdues en raison de la tuberculose à 4 000 par jour, à 12 000 par mois et à 1,5 million par an12.
Saviez-vous qu’environ un quart de la population mondiale est infecté par la mycobactérie M. tuberculosis et que ces personnes risquent de développer la tuberculose active1,8?
Il est temps d’agir en testant et en traitant les infections tuberculeuses latentes et actives13. Il est temps d’en parler et d’éliminer les stigmates associés à la tuberculose qui empêchent les personnes de chercher un avis médical13. C’est possible en améliorant l’éducation publique et la sensibilisation à la tuberculose13.
L’espoir d’éradiquer la tuberculose dans le monde, de ne plus avoir aucun décès, aucune maladie, aucune souffrance causé par cette maladie peut se concrétiser. Cependant, chacun a un rôle à jouer dans la prévention de la propagation de la tuberculose dans le monde.
| Active TB infection | Latent TB infection | |
|---|---|---|
|
✔ Plus de 20 années de traitement pour la tuberculose ont permis de sauver environ 63 millions de vies dans le monde1,9. ✔En 2019, l’incidence de la tuberculose était faible (< 10 cas par population) dans 54 pays9. ✔ Dans la région européenne de l’Organisation Mondiale de la santé (OMS), l’incidence de la tuberculose a diminué de 31 %, soit pratiquement l’objectif de 20209. ✔ Dans la région africaine de l’OMS, la réduction de l’incidence de la tuberculose a progressé (< 19 %)9. ✔En 2019, 7,1 millions de personnes ont eu accès à une prise en charge de la tuberculose9. ✔42 pays ont fait état d’une augmentation de 10 % des personnes traitées pour la tuberculose entre 2017 et 20199. ✔En 2019, 1,04 million d’enfants ont été traités pour une tuberculose9. ✔ In 2019, 1.04 million children were treated for TB9. ✔En 2019, 7,1 millions de personnes ont eu accès à une prise en charge de la tuberculose9. ✔En 2019, 3,5 millions de personnes vivant avec le VIH ont reçu un traitement antituberculeux préventif9. ✔ Les méthodes de détection rapide pour diagnostiquer la tuberculose semblent solides9. En août 2020, il y avait des essais cliniques portant sur 22 médicaments, différents schémas posologiques en association et 14 candidats vaccins9. ✔ Les dirigeants de tous les États membres des Nations Unies se sont engagés à mettre fin à l’épidémie mondiale de tuberculose d’ici 20301,9. |
✖ La tuberculose est l’une des dix principales causes de décès dans le monde et la première cause de mortalité d’un agent infectieux unique1,9,10. ✖ 10 millions de personnes ont contracté la tuberculose en 20191. ✖ 1,4 million de personnes sont décédées de la tuberculose en 20191,10, dont 208 000 personnes vivant avec le VIH1. ✖ Dans les recommandations actuelles, il y a un manque d’harmonisation des instructions pour établir la méthode de désinfection à mettre en œuvre dans les zones fonctionnelles où l’activité est intense (par exemple, dans les salles d’endoscopie)4. ✖ Plus de 95 % des cas et des décès de tuberculose concernent des pays en développement1. ✖ L’incidence de la tuberculose chute, mais pas suffisamment vite pour atteindre l’objectif de 2020, une réduction de 20 % de l’incidence1,9. ✖ En 2019, 1,2 million d’enfants ont contracté la tuberculose dans le monde. Chez les enfants et les adolescents, ✖ Le signalement et le diagnostic insuffisant des personnes atteintes de tuberculose restent des,difficultés significatives10. ✖ Chaque année, on estime que 0,5 million de personnes contractent une tuberculose pharmacorésistance10,14. ✖ 30 pays sévèrement touchés représentaient 87 % des nouveaux cas de tuberculose en 20191,9. ✖ La pandémie de COVID-19 pourrait inverser tous les progrès faits pour éradiquer la tuberculose en raison d’un confinement forcé et d’une interruption des services des entreprises9. |
Table 2. Mise en avant des étapes positives vers l’éradication de la tuberculose et raisons pour lesquelles la tuberculose reste une préoccupation mondiale.
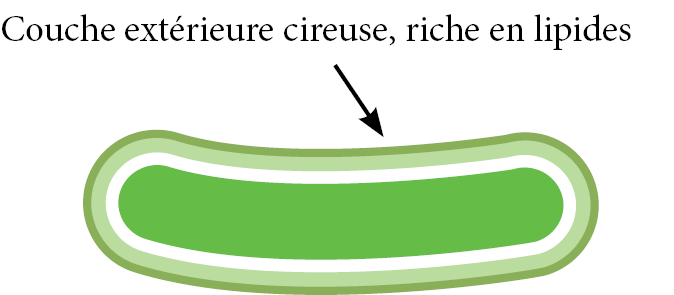
Propriétés de la bactérie M. tuberculosis
Les espèces de mycobactéries possèdent une paroi cellulaire unique, et la composition de leur membrane extérieure comprend : une couche épaisse de peptidoglycane, des lipopolysaccharides, des glycolipides intégrés, des esters de cire et des acides mycoliques (longues chaînes d’acides gras) qui constituent la barrière imperméable mycobactérienne17,18. Les caractéristiques de la paroi cellulaire mycobactérienne (Figure 2.) facilitent :
- La survie dans différents environnements, dont les biofilms, les sols et l’eau17,18.
- La résistance aux procédures de désinfection, car l’enveloppe extérieure cireuse peut empêcher la pénétration de désinfectants dans la cellule mycobactérienne17,18.
Saviez-vous que, en l’absence d’une désinfection préventive régulière, les surfaces et les dispositifs médicaux peuvent être une source de transmission continue de pathogènes, comme la mycobactérie M. tuberculosis ?
M. tuberculosis peut persister sur les surfaces pendant 4 mois19. Les surfaces très utilisées, comme les poignées de porte, les rambardes, les chaises et le dessus des tables, peuvent être des sources de transmission potentielles. Les dispositifs médicaux en contact direct avec les voies respiratoires, comme les laryngoscopes, les bronchoscopes, les rhinopharyngoscopes, les cathéters de manométrie gastro-intestinale (GI) et les sondes transœsophagiennes, pourraient tous être porteurs de la mycobactérie M. tuberculosis.
Figure 2. Enveloppe cellulaire cireuse de la mycobactérie M. tuberculosis
Diagnostic et traitements disponibles
Dans de nombreux pays, le diagnostic de la tuberculose se fait par frottis salivaire (mélange de salive et de mucus expectoré dans les voies respiratoires) examiné au microscope15. Cette méthode de détection implique que les techniciens de laboratoire formés examinent les échantillons salivaires au microscope afin de déterminer si la mycobactérie de la tuberculose est présente. Cependant, cette méthode ne détecte que la moitié des cas de tuberculose et ne peut pas détecter la pharmacorésistance de la tuberculose15. Les tests de diagnostic moléculaire rapides offrent une grande précision de diagnostic et sont recommandés comme test de diagnostic initial par l’OMS pour toute personne présentant des signes et des symptômes de tuberculose1. Le test rapide permet d’améliorer significativement la détection précoce de la tuberculose et de la TB-MPR1. Les tests Xpert MTB/RIF, Xpert Ultra et Truenat sont les tests rapides recommandés par l’OMS1.
Le traitement de la tuberculose implique d’utiliser différents médicaments sous diverses associations16. Leur association dépend des circonstances. Une première infection tuberculeuse est traitée différemment d’une récidive d’infection tuberculeuse, et de même si le patient infecté provient d’une zone résidentielle connue pour présenter une résistance aux antibiotiques et à l’un des traitements médicamenteux de la tuberculose16. La tuberculose active sensible aux médicaments est une maladie traitable et curable1.
En général, l’observance d’un traitement standard de 6 mois3 comprenant quatre médicaments antimicrobiens et le soutien du patient par un soignant ou un bénévole formé facilite la guérison9,16. Cependant, l’observance du traitement peut s’avérer problématique chez les personnes ayant un accès limité aux établissements de traitement de la tuberculose9. Les personnes atteintes de TB-MPR contribuent à la difficulté pour les professionnels de santé de réussir à traiter la tuberculose9,16.
Mesures de prévention et de contrôle des infections : vers l’éradication de la tuberculose
Les interventions médicales disponibles pour réduire le risque de tuberculose comprennent:
- Le respect de la prévention des infections : maintien d’une bonne hygiène des mains et désinfection des dispositifs médicaux et des surfaces susceptibles d’être porteurs de la tuberculose4.
- Le traitement préventif de la tuberculose pour l’infection tuberculeuse latente7.
- La mise en œuvre d’une approche multisectorielle mondiale sur des facteurs déterminants comme la pauvreté, la qualité du logement et la sous-nutrition pour lutter contre la tuberculose9.
- L’incitation à réduire la prévalence des facteurs de risque comme le tabagisme, l’alcoolisme, le diabète, l’infection par le VIH, qui peuvent aider à réduire le nombre de cas de tuberculose dans le monde1.
- La vaccination par le BCG protège de la tuberculose sévère chez l’enfant, en particulier dans les pays ayant de nombreux cas de tuberculose et dans les foyers où vivent des personnes infectées par le VIH3.
Saviez-vous que les personnes infectées par la tuberculose peuvent en un an infecter jusqu’à 15 autres personnes par contact rapproché?1
Si l’on vous a diagnostiqué la tuberculose, suivez les recommandations de votre médecin pour limiter le risque de propagation. Ces recommandations peuvent être les suivantes. Veillez à :
- Prendre le traitement antituberculeux prescrit car un traitement inefficace peut aboutir à la transmission et à la résistance aux antibiotiques3.
- Couvrir votre bouche lorsque vous toussez ou éternuez et jetez vos mouchoirs avec précaution dans un sac fermé hermétiquemen3.
- Vous laver régulièrement les mains3.
- Éviter les rassemblements et les transports publics3.
- Ne pas retourner au travail, à l’école ou à l’université tant que des spécialistes n’ont pas confirmé que vous n’êtes plus contagieux3.
Efficacité des produits tristel : éradication de la tuberculose
Prévenez la propagation de la tuberculose et d’autres pathogènes en :
- Vous assurant que les surfaces à proximité des patients et du personnel soient désinfectées.
- Vous assurant que vos dispositifs médicaux font l’objet d’une désinfection de haut niveau après chaque patient.
Les Composés à base d’Ammonium Quaternaire (CAQ) sont moins efficaces contre les mycobactéries, en particulier en présence de résidus de protéines, c’est-à-dire de « souillures ». Les CAQ agissent en perturbant la paroi cellulaire, ce qui aboutit à la fuite du cytoplasme de la cellule21. Le mode d’action des CAQ est limité par les parois cellulaires extérieures cireuses de la mycobactérie21 (Figure 2.). En effet, les composants actifs des CAQ ne peuvent pas provoquer la rupture de la paroi cellulaire pour désactiver/détruire les mycobactéries21. Les CAQ sont considérés comme des désinfectants de bas niveau ou de niveau intermédiaire et peuvent nécessiter un temps de contact plus long pour parvenir au niveau d’efficacité souhaité. Lors d’une procédure de désinfection pour surfaces ou dispositifs médicaux, ces derniers doivent être visiblement humides tout au long du temps de contact recommandé pour le produit. S’ils ne restent pas humides durant le temps de contact recommandé, une nouvelle application du produit est nécessaire. Cela peut être difficile à respecter, en particulier dans l’environnement médical où les contraintes sont critiques pour réduire les temps d’attente des patients et pour accélérer les consultations. Les CAQ ne sont pas recommandés comme désinfectant de haut niveau en raison de leur mauvaise efficacité contre les mycobactéries et les
spores22.
Les produits de désinfection de haut niveau de Tristel à base de CLO2 offrent une efficacité microbienne de large spectre, dont les espèces de Mycobacterium. Les désinfectants à base de CLO2 de Tristel sont des mycobactéricides conformes aux tests standards requis par les normes européennes (EN) et tels qu’exigés par l’EN 14885:2018. La gamme de produits Tristel, dont Tristel Fuse for Stella (pour une utilisation avec Stella), Tristel Trio Wipes System, JET, Tristel Fuse for Surfaces ont été testés, et leur efficacité contre Mycobacterium terrae et Mycobacterium avium a été prouvée.
M. terrae est l’espèce de substitution pour M. tuberculosis, et par conséquent, il est permis pour un produit de revendiquer une efficacité tuberculocide [contre la tuberculose] lorsqu’il possède ces données. L’efficacité contre les deux espèces de Mycobacterium, M. terrae et M. avium, permet d’appeler un produit « mycobactéricide » en déduisant son efficacité contre toutes les espèces de Mycobacterium.
Utilisez la chimie tristel ClO2 pour protéger vos dispositifs et surfaces et atteindre l’éradication de la tuberculose

Le système StellaTraitement rapide, mobile et économique des dispositifs médicaux Temps de contact de 5 minutes.Cliquez ici pour découvrir Stella System. |
Tristel Trio Wipes SystemSolution complète pour la décontamination des Temps de contact de 30 secondes.
|

JETMousse désinfectante sporicide, idéale pour les surfaces touchées Temps de contact de 1 minute.Cliquez ici pour découvrir JET. |
Tristel Fuse for SurfacesSolution désinfectante sporicide, conçue pour une utilisation Temps de contact de 5 minutes .Cliquez ici pour découvrirTristel Fuse for Surfaces. |
References
1. World Health Organisation (WHO) (2020). Tuberculosis (TB). [online] Available at: https://www.who.int/news-room/fact-sheets/detail/tuberculosis [Accessed 02 Mar. 2021].
2. Centers for Disease Control and Prevention (CDC) (2016). Basic TB Facts | TB | CDC. [online] Available at: https://www.cdc.gov/tb/topic/basics/default.htm [Accessed 02 Mar. 2021].
3. National Health Service (NHS) (2019). Tuberculosis (TB). [online] Available at: https://www.nhs.uk/conditions/tuberculosis-tb/ [Accessed 02 Mar. 2021].
4. Diel, R., Nienhaus, A., Witte, P. and Ziegler, R., 2020. Protection of healthcare workers against transmission of Mycobacterium tuberculosis in hospitals: a review of the evidence. ERJ Open Research, 6(1), pp.00317-2019. National Health Service (NHS) (2019). Tuberculosis (TB) – Symptoms. [online] Available at: https://www.nhs.uk/conditions/tuberculosis-tb/symptoms/ [Accessed 02 Mar. 2021].
5. Centers for Disease Control and Prevention (CDC). (2016). How TB Spreads | Basic TB Facts | TB | CDC. [online] Available at: https://www.cdc.gov/tb/topic/basics/howtbspreads.htm [Accessed 02 Mar. 2021].
6. Centers for Disease Control and Prevention (CDC). (2016). Latent TB Infection and TB Disease | Basic TB Facts | TB | CDC. [online] Available at: https://www.cdc.gov/tb/topic/basics/tbinfectiondisease.htm [Accessed 02 Mar. 2021].
7. Centers for Disease Control and Prevention (CDC). (2016). TB Risk Factors | Basic TB Facts | TB | CDC. [online] Available at: https://www.cdc.gov/tb/topic/basics/risk.htm [Accessed 02 Mar. 2021].
8. World Health Organisation (WHO). 2021. Global Tuberculosis report 2020 [online] Available at: https://apps.who.int/iris/bitstream/handle/10665/336069/9789240013131-eng.pdf [Accessed 12 February 2021].
9. World Health Organisation (WHO) (2020). 10 facts on tuberculosis. [online] Available at: https://www.who.int/news-room/facts-in-pictures/detail/tuberculosis [Accessed 02 Mar. 2021].
10. World Health Organisation (WHO) (2021). The Clock is Ticking World TB day 2021: Advocacy toolkit. [online] Available at: https://cdn.who.int/media/docs/default-source/campaigns-and-initiatives/world-tb-day-2021/wtbd_advocacy_toolkit_2021.pdf?sfvrsn=232e9811_11[Accessed 23 Mar. 2021].
11. Kanabus, A. (2020). Drug resistant TB – MDR TB & XDR TB. [online] Tbfacts.org. Available at: https://tbfacts.org/drug-resistant-tb/ [Accessed 02 Mar. 2021].
12. World Health Organisation. 2021. World TB Day 2021. [online] Available at: <https://www.who.int/campaigns/world-tb-day/world-tb-day-2021> [Accessed 02 Mar. 2021].
13. Stop TB Partnership. 2021. “The Clock Is Ticking” – The World TB Day 2021 Theme. [online] Available at <http://www.stoptb.org/news/stories/2021/ns21_006.html> [Accessed 3 March 2021].
14. World Health Organisation (WHO). n.d. Tackling the drug-resistant TB crisis. [online] Available at: <https://www.who.int/activities/tackling-the-drug-resistant-tb-crisis> [Accessed 4 March 2021].
15. Zingue, D., Weber, P., Soltani, F., Raoult, D. and Drancourt, M., 2018. Automatic microscopic detection of mycobacteria in sputum: a proof-of-concept. Scientific Reports, 8(1).
16. TBFacts. (2020). TB treatment – Drugs, failure, length, relapse – TBFacts. [online] Available at: https://tbfacts.org/tb-treatment/ [Accessed 02 Mar. 2021].
17. Kremer L, Besra G. 2005. A Waxy Tale, by Mycobacterium tuberculosis, p 287-305. In Cole S, Eisenach K, McMurray D, Jacobs, Jr. W (ed), Tuberculosis and the Tubercle Bacillus. ASM Press, Washington, DC. DOI: 10.1128/9781555817657.ch19
18. Brennan, P. and Nikaido, H., 1995. The Envelope of Mycobacteria. Annual Review of Biochemistry, 64(1), pp.29-63.
19. Kramer, A., Schwebke, I. and Kampf, G., 2006. How long do nosocomial pathogens persist on inanimate surfaces? A systematic review. BMC Infectious Diseases, 6(1).
20. Best, M., Sattar, S., Springthorpe, V. and Kennedy, M., 1990. Efficacies of selected disinfectants against Mycobacterium tuberculosis. Journal of Clinical Microbiology, 28(10), pp.2234-2239.
21. Bragg, R., Jansen, A., Coetzee, M., van der Westhuizen, W. and Boucher, C., 2014. Bacterial Resistance to Quaternary Ammonium Compounds (QAC) Disinfectants. Advances in Experimental Medicine and Biology, pp.1-13.
22. Centers for Disease Control and Prevention (CDC). 2008. Chemical Disinfectants | Disinfection & Sterilization Guidelines | Guidelines Library | Infection Control | CDC. [online] Available at: <https://www.cdc.gov/infectioncontrol/guidelines/disinfection/disinfection-methods/chemical.html> [Accessed 23 March 2021].
©2021 Tristel Solution Limited. All rights reserved.