NORMEN UND KEIME
Das Humane Papillomavirus (HPV): Was Sie wissen sollten!
Was ist HPV?
Das Humane Papillomavirus ist ein kleines, unbehülltes DNS-Virus, welches zu einer weltweit sehr verbreiteten Virusinfektion führt (1).
Es existieren über 200 verschiedene HPV-Typen (2). Basierend auf ihren kanzerogenen Eigenschaften werden sie in Niedrig- und Hochrisikotypen eingeteilt (2). HPV kann sowohl den Genitalbereich als auch den Mund-RachenRaum befallen. Eine Ansteckung ist auch ohne penetrierenden Sex möglich (4).
Hochrisiko-Typen werden mit Gebärmutterhalskrebs, Scheidenkrebs, Vulvakrebs, Analkarzinom, Peniskarzinom und Oropharynxkarzinom in Verbindung gebracht (3).
Niedrigrisiko-Typen werden mit Hautinfektionen in Zusammenhang gebracht, die zu gutartigen Hautwucherungen (Warzen) an vielen Bereichen des Körpers, wie den Füßen, den Händen und dem Ellbogen, führen können (4).
Die meisten HPV-Infektionen verlaufen symptomlos und werden durch das Immunsystem bekämpft (4). Wiederholte HPV-Infektionen können jedoch zu einem unkontrollierten Zellwachstum entarteter Zellen führen, was HPV bedingten Krebs auslöst (5).
Wie wird HPV übertragen?
Mögliche Übetragungswege:
Medizinische Untersuchungen, wie zum Beispiel Kolposkopie und transvaginale Ultraschallsonographie, oder HNO-Untersuchungen (6)
- Via Keimträger – Objekte oder Materialien, die wahrscheinlich als Infektionsherd in Betracht kommen, wie etwa Kleidung, Utensilien, Möbel, Haare und Hautzellen (6)
- Jeglicher Haut-zu-Haut-Kontakt im Intimbereich (4)
- Küssen (4)
- Vaginal-, Anal- oder Oralsex (4)
- Von der Mutter auf das Embryo, die Plazenta oder das Baby während der Schwangerschaft oder während der Geburt (6)
Wussten Sie, dass HPV 30% seiner Infektiösität auf nicht adäquat Desinfizierten medizinischen Oberflächen und Instrumenten für 7 Tage Aufrechterhalten kann (14)?
Weltweite Auswirkungen von HPV
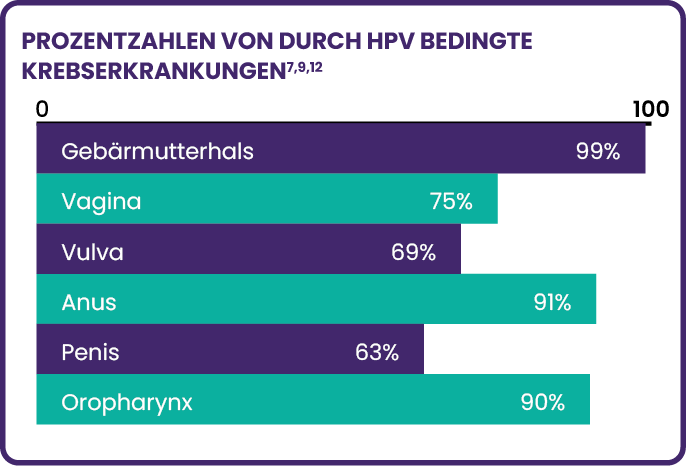
- 99% aller Fälle von Gebärmutterhalskrebs stehen in direktem Zusammenhang mit Hochrisiko-HPV (9).
- Global gehen jedes Jahr geschätzte 530.000 Fälle von Gebärmutterhalskrebs (und rund 270.000 Todesfälle) auf das Konto von HPV-Infektionen (8).
- 90% der weltweiten Oropharynxkarzinome werden durch HPV hervorgerufen (12).
- HPV Typ 16 ist für ungefähr 95% der HPV positiven Oropharynxkarzinome verantwortlich (13).
- 40% aller Krebsfälle, die von HPV ausgelöst werden, betreffen Männer (3).
HPV und Medizinprodukte
Diagnostische Medizinprodukte können HPV-Infektionsträger sein, sofern keine vollumfängliche Desinfektion erfolgt. Das betrifft u.a. transvaginale Ultraschallsonden und Kolposkope zur Untersuchung der Vagina und Gebärmutter sowie Endoskope in der HNO. Um das Übertragungsrisiko zu minimieren, wird in internationalen Richtlinien für transvaginale Ultraschallsonden die Verwendung von Überziehern oder Kondomen während der Untersuchungen empfohlen (15). Allerdings ist ein vollständiger Schutz nicht gewährleistet (17), da nach dem Gebrauch Perforationen und undichte Stellen an den Überziehern entdeckt worden sind (18).

Semikritische Medizinprodukte, wie etwa endokavitäre Ultraschallsonden, müssen nach jedem Patienten einer High-Level-Desinfektion unterzogen werden (16). High-Level-Desinfektionsmittel zerstören sämtliche Mikroorganismen, mit Ausnahme von hohen Mengen an bakteriellen Sporen.
Wussten Sie, dass Endoskope, Transvaginale Ultraschallsonden und Kolposkope Infektionsherd für HPV sein können und damit den nächsten Patienten infizieren könnten?
Die Wirksamkeit von Tristel
Tristels Chlordioxid-basierte Produkte bieten ein allumfassendes Wirkungsspektrum und sind viruzid in Übereinstimmung mit den in EN14885:2018 benannten Prüfmethoden.
Die Stämme von HPV Typ 16 und HPV Typ 18 sind für schätzungsweise 70% aller Fälle von Gebärmutterhalskrebs verantwortlich (10,11).
Die Wirksamkeit von Tristel Duo und dem Trio Wipes System gegenüber HPV Typ 16 und Typ 18 wurde unter Realbedingungen an medizinischen Instrumenten innerhalb von 30 Sekunden (19) durch eine neue Wissenschaftsstudie von Meyers et al (2020) bewiesen.
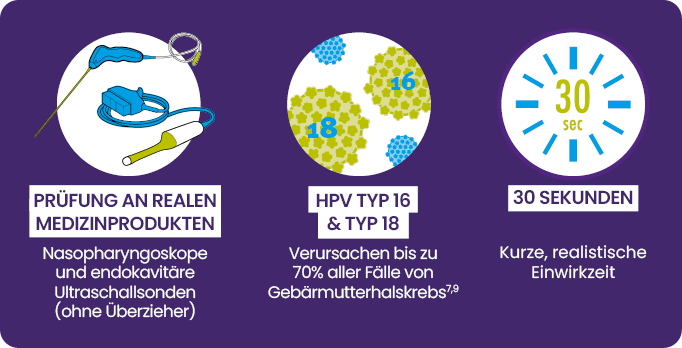
Wischen Sie HPV mit dem Tristel Trio Wipes System und Tristel Duo einfach weg!
Quellenangaben:
1. Ryndock and Meyers (2014) A risk for non-sexual transmission of human papillomavirus? Expert Rev Anti Infect Ther. 12(10): 1165-70.
2. Burd, E. (2003). Human Papillomavirus and Cervical Cancer. Clinical Microbiology Reviews, 16(1), pp.1-17.
3. Centers for Disease Control and Prevention. (2019). HPV Cancers. [online] Verfügbar auf: https://www.cdc.gov/hpv/parents/cancer.html [Aufgerufen am 21.02.2020].
4. National Health Service (NHS). (2019). Human papillomavirus (HPV). [online] Verfügbar auf: https://www.nhs.uk/conditions/ human-papilloma-virus-hpv/ [Aufgerufen am 23.12.2019].
5. National Health Service (NHS). (2019). Cervical cancer – Causes. [online] Verfügbar auf: https://www.nhs.uk/conditions/cervical-cancer/causes/ [Aufgerufen am 23.12.2019].
6. Sabeena et al. (2017) Possible non-sexual modes of transmission of human papilloma virus. J Obstet Gynaecol Res. 43(3): 429-35.
7. Saraiya, M., Unger, E., Thompson, T., Lynch, C., Hernandez, B., Lyu, C., Steinau, M., Watson, M., Wilkinson, E., Hopenhayn, C., Copeland, G., Cozen, W., Peters, E., Huang, Y., Saber, M., Altekruse, S. and Goodman, M. (2016). US Assessment of HPV Types in Cancers: Implications for Current and 9-Valent HPV Vaccines.
8. Tota et al. (2011) Epidemiology and burden of HPV infection and related diseases: implications for prevention strategies. Prev Med. 53 Suppl 1: S12-21.
9. World Health Organization (WHO). (2019). Cervical cancer. [online] Verfügbar auf: https://www.who.int/health-topics/cervical-cancer#tab=tab_1 [Aufgerufen am 21.02.2020].
10. World Health Organization (WHO). (2019). Human papillomavirus (HPV) and cervical cancer. [online] Verfügbar auf:: https://www.who.int/news-room/factsheets/detail/human-papillomavirus-(hpv)-and-cervical-cancer [Aufgerufen am 23.12.2019].
11. National Health Services (NHS) Inform Scotland. (2020). Cervical cancer symptoms and treatments. [online] Verfügbar auf: https://www.nhsinform.scot/ illnesses-and-conditions/cancer/cancer-types-in-adults/cervical-cancer [Aufgerufen am 07.01.2020].
12. Marur, S., D’Souza, G., Westra, W. H., & Forastiere, A. A. (2010) ‘HPV-associated head and neck cancer: a virus-related cancer epidemic’ Lancet Oncology, vol. 11, no.8, pp. 781-789 [Online] DOI:10.1016/S1470-2045(10)70017-6
13. Westerway, S. C., Basseal, J. M., Brockway, A., Hyett, J. A., Carter, D. A. (2016) ‘Potential Infection Control Risks Associated with Ultrasound Equipment – A Bacterial Perspective’, Ultrasound in Medicine & Biology [Online] DOI: 10.1016/j.ultrasmedbio.2016.09.004
14. Casalegno et al. (2012) High risk HPV contamination of endocavity vaginal ultrasound probes: an underestimated route of nosocomioal infection? PLoS One, 7(10): e48137.
15. Abramowicz, J., Evans, D., Fowlkes, J., Marsal, K., Terhaar, K. (2017) ‘Guidelines for cleaning transvaginal ultrasound transducers between patients’, Ultrasound
in Medicine and Biology, vol. 43, no. 5, pp. 1076-1079 [Online]. https://www.umbjournal.org/article/S03015629(17)30008-X/fulltext. [Aufgerufen am 09.01.2020].
16. ACIPC and ASUM (2017) ‘Guidelines for Reprocessing Ultrasound Transducers’, Australasian Journal of Ultrasounds in Medicine, vol 20 (1) pp. 30-40 [Online]
Verfügbar auf: https://onlinelibrary.wiley.com/doi/full/10.1002/ajum.12042 [Aufgerufen am 09.01.2020]
17. Centres for Disease Control and Prevention (CDC). (2019). What Are the Risk Factors for Cervical Cancer? | CDC. [online] Verfügbar auf: https://www.cdc.gov/cancer/cervical/basic_info/risk_factors.htm [Aufgerufen am 23.12.2019].
18. Milki, A., Fisch, J. (1998) ‘Vaginal ultrasound probe cover leakage: implications for patient care’, Fertility and Sterility, vol. 69, no. 3, pp. 409-411 [Online] DOI: https://doi.org/10.1016/S0015-0282(97)00571-2 (Aufgerufen am 23.06.2018).
19. Meyers et al. (2020), ‘The ability of two chlorine dioxide chemistries to inactivate human papillomavirus-contaminated endocavitary ultrasound probes and nasendoscopes’, Journal of Medical Virology, 1-5.